Замяна на гръбначния диск: Разработване на изкуствени дискове

Дегенерация на диска
Свързаните с възрастта промени на диска настъпват рано и са прогресивни. Почти всички индивиди изпитват намалено съдържание на ядрена вода и повишено съдържание на колаген до 4-то десетилетие. Това изсушаване и фиброза на диска замъгляват ядрената / пръстеновата граница (3). Тези стареещи промени позволяват многократна ротационна травма да доведе до периферни разкъсвания между пръстеновидните слоеве. Тези дефекти, обикновено в задната или задните странични части на анула, могат да се разширят и комбинират, за да образуват една или повече радиални разкъсвания, през които ядреният материал може да хернира (4). Болката и дисфункцията, дължаща се на компресия на нервни структури от фрагменти на херния дискове, са широко признати явления. Трябва да се отбележи обаче, че пръстеновидните наранявания могат да са отговорни за аксиална болка със или без наличието на откровена дискова херния (5, 6).
Прогресията на дегенеративния процес променя вътредискалните налягания, причинявайки относително изместване на аксиалното натоварване към периферните участъци на крайните плочи и фасетите. Този пренос на биомеханични натоварвания изглежда е свързан с развитието на хипертрофия на фасетата и лигамента (7, 8). Има пряка връзка между дегенерацията на диска и образуването на остеофити (9). По-специално, влошаването на междупрешленния диск води до увеличаване на сцеплението върху прикрепването на най-външните пръстеновидни влакна, като по този начин предразполага към растеж на остеофити, разположени странично (10). Дигенерацията на диска също води до значително изместване на моменталната ос на въртене на функционалния гръбначен блок (11). Точните дългосрочни последици от такова смущение на спиналната биомеханика не са известни, но е постулирано, че тази промяна насърчава ненормално натоварване на съседни сегменти и промяна в гръбначния баланс.
Терапевтични възможности
Неоперативните терапевтични опции за лица с болки във врата и гърба включват почивка, топлина, аналгетици, физическа терапия и манипулация. Тези лечения се провалят при значителен брой пациенти. Настоящите опции за хирургично управление при гръбначно заболяване включват декомпресивна хирургия, декомпресия със сливане и само артродеза.
Годишно повече от 200 000 дисектомии се извършват годишно в Съединените щати (12). Въпреки че дискектомията е изключително ефективна за бързо облекчаване на значителна радикуларна болка, общият успех на тези процедури варира от 48% до 89% (13, 14, 15). По принцип връщането на болката се увеличава с продължителността на времето от операцията. Десет години след лумбалната дискектомия 50-60% от пациентите ще изпитат значителна болка в гърба, а 20-30% ще страдат от повтарящ се ишиас (16). Като цяло причините за тези по-малко от оптималните резултати вероятно са свързани с продължителни дегенеративни процеси, повтаряща се руптура на диска, нестабилност и спинална стеноза (17, 18).
Има няколко конкретни причини за неуспех на хирургичната дискектомия. Действителната дискова херния може да не е основният генератор на болка при някои пациенти. Редица рецидиви се дължат на срив на дисковото пространство. Въпреки че височината на диска често се намалява при предоперативен пациент с пулпус на херния нуклеус, това е изключително често срещано явление след хирургична дисектомия (14). Съкращаването на дисковото пространство е много важно по отношение на намаляването на размера на невралната форамина и промяната на натоварването и функцията на фасетата. Намаляването на дисковото пространство увеличава вътреставно налягане и е показано, че моделите на анормално натоварване произвеждат биохимични промени в вътреставен хрущял както на нивото на засегнатия диск, така и на съседното ниво (19, 20). Целият процес предразполага към развитие на хипертрофични промени на ставните процеси (21). Стесняване на дисковото пространство позволява също така рострално и предно изместване на превъзходната фасета. Това изместване на висшата фасета става значително, когато се отразява на излизащия нервен корен, който преминава през вече компрометиран отвор (4). Дестабилизацията на функционалния гръбначен отдел е друг потенциален източник на продължителна болка. Частичното изрязване на диска е свързано със значително увеличение на огъване, завъртане, странично огъване и разширение в засегнатия сегмент. С увеличаването на количеството на отстранения ядрен материал, твърдостта на нивото съответно намалява (22). Доказано е също, че дисковото изрязване води до нестабилност на нивото над увредения сегмент при трудови проучвания. Документирано е това положение да се наблюдава и клинично (23, 24, 25).
Артродезата, със или без декомпресия, е друго средство за хирургично лечение на симптоматична спондилоза във всички региони на подвижния гръбначен стълб. Fusion има възможност да премахне сегментарната нестабилност, да поддържа нормалната височина на дисковото пространство, да запази сагиталния баланс и да спре по-нататъшната дегенерация на управляваното ниво. Дискектомията с сливане е основното хирургично лечение на симптоматичната цервикална спондилоза в продължение на повече от 40 години (26, 27, 28). Доклад от 1986 г. изчислява, че в Съединените щати ежегодно се извършват над 70 000 лумбални фузии (29). Като се има предвид експлозивното развитие на апаратурата и технологиите за вътрешно устройство, настоящият годишен брой пациенти, лекувани с лумбален синтез, е още по-голям. Основната причина за спиналната артродеза е, че болката може да бъде облекчена чрез елиминиране на движение през дестабилизиран или дегенериран сегмент (30). Отчетени са добри до отлични резултати при 52-100% от фузиите на предните лумбални интермедии и 50-95% от фузиите на задната лумбална интертердия (31, 32, 33, 34, 35).
Спиналното сливане обаче не е доброкачествена процедура. При многобройни пациенти повтарящите се симптоми се развиват години след първоначалната процедура. Fusion смущава биомеханиката на съседни нива. Съобщава се за хипертрофична фасетна артропатия, спинална стеноза, дегенерация на диска и образуване на остеофити на нива, съседни на сливането, и тези патологични процеси са отговорни за болката при много пациенти (17, 18, 36, 37, 38, 39, 40, 41). Дългосрочните резултати от лумбалните сливания са докладвани от Lehman et al. Тези изследователи описват серия от пациенти, които са лекувани с неинструментирани сливания и са проследени в продължение на 21-33 години. Приблизително половината от пациентите са имали лумбална болка, изискваща лекарства при последващо проследяване, а около 15% са били лекувани с допълнителна операция през периода на изследване (38). И накрая, има редица други недостатъци на сливането като лечение на гръбначна болка, включително загуба на гръбначна подвижност, колапс на присадката, което води до промени в сагиталния баланс, болка на мястото на прибиране на автотранспорт и възможността за промяна на мускулната синергия.
Изкуствен диск
Сър Джон Чарнли направи революция в съвременната ортопедия с развитието си на тотална тазобедрена намеса (42). Днес артропластиките на тазобедрената става и коляното са две от най-високо оценените хирургични процедури по отношение на удовлетвореността на пациента. Възможно е разработването на изкуствен диск да повлияе на лечението на дегенеративна дискова болест по подобен начин. Въпреки че предизвикателствата, свързани с разработването на протезен диск, са големи, потенциалът за подобряване на живота на много индивиди, страдащи от симптоми на спинална спондилоза, е огромен.
Идеята за подмяна на гръбначния диск не е нова. Един от първите опити за извършване на дискова артропластика е предприет от Nachemson преди 40 години (43). Fernstrom опита да реконструира междупрешленните дискове, като имплантира топчета от неръждаема стомана в дисковото пространство (44). През 1966 г. той публикува доклад за 191 имплантирани протези при 125 пациенти. Суширането се наблюдава при 88% от пациентите за период на проследяване от 4- до 7 години. Тези пионерски усилия бяха последвани от повече от десетилетие изследвания на дегенеративните процеси на гръбначния стълб, спинална биомеханика и биоматериали, преди да се възобновят сериозните усилия за производство на протезен диск.
Предизвикателства на дизайна и имплантацията
Има редица фактори, които трябва да се вземат предвид при проектирането и имплантирането на ефективна дискова протеза. Устройството трябва да поддържа правилното междупрешленно разстояние, да позволява движение и да осигурява стабилност. Естествените дискове също действат като амортисьори и това може да бъде важно качество, което да се включи в протезирането на дизайна на диска, особено когато се обмисля за многостепенна лумбална реконструкция. Изкуственият диск не трябва да прехвърля значително аксиално натоварване към фасетите. Поставянето на изкуствения диск трябва да се извършва по такъв начин, че да се избегне разрушаването на важни гръбначни елементи като фасетите и връзките. Значението на тези структури не може да се прекали. Фасетите не само допринасят за сила и стабилност на гръбначния стълб, но биха могли да бъдат източник на болка. Това може да бъде особено важно да се определи преди артропластиката на диска, тъй като понастоящем се смята, че подмяната на дискове вероятно ще бъде неефективна като лечение на болка във фасета. Прекомерната лигаментна разхлабеност може да повлияе неблагоприятно на резултата от дисковата протеза, като предразполага към миграция на имплантата или спинална нестабилност.
Изкуственият диск трябва да проявява огромна издръжливост. Средната възраст на пациент, нуждаещ се от смяна на лумбалния диск, е оценена на 35 години. Това означава, че за да се избегне необходимостта от ревизионна хирургия, протезата трябва да продължи 50 години. Изчислено е, че индивид ще предприема 2 милиона крачки годишно и ще извърши 125 000 значителни завои; следователно, над 50-годишната продължителност на живота на изкуствения диск ще има над 106 милиона цикъла. Тази оценка отстъпва на финото движение на диска, което може да се случи с 6-те милиона вдишвания, предприети годишно (45). Редица фактори в допълнение към издръжливостта трябва да се вземат предвид при избора на материалите, с които да се изгради протеза на междупрешленния диск. Материалите трябва да са биосъвместими и да не показват корозия. Те не трябва да предизвикват значителна възпалителна реакция. Силата на умора трябва да бъде висока, а отломките - минимални. И накрая, би било идеално, ако имплантът се представяше "приятелски".
Всички предлагани понастоящем междупрешленни дискови протези се съдържат в дисковото пространство; следователно трябва да се вземат предвид различията в размера, нивото и височината на пациента. Възможно е да има нужда от инструменти за възстановяване на свитата височина на дисковото пространство преди поставянето на протезата.
Протезата на междупрешленните дискове в идеалния случай би възпроизвеждала нормалния обхват на движение във всички равнини. В същото време тя трябва да ограничи движението. Дисковата протеза трябва да възпроизвежда физиологична скованост във всички равнини на движение плюс аксиална компресия. Освен това, той трябва точно да предава физиологичен стрес. Например, ако глобалната скованост на устройството е физиологична, но съществено нефизиологично несъответствие е налице на интерфейса на костния имплант, може да има костна резорбция, анормално отлагане на кост, край на плочата или неуспех на имплантанта.
Дисковата протеза трябва да има незабавна и дългосрочна фиксация към костта. Незабавното фиксиране може да се извърши с винтове, скоби или "зъби", които са неразделна част от импланта. Въпреки че тези техники могат да предлагат дългосрочна стабилност, други варианти включват порести или макротекстурни повърхности, които позволяват врастване на костите. Независимо как се постига фиксиране, трябва да има и възможност за преразглеждане.
И накрая, имплантът трябва да бъде проектиран и конструиран така, че отказът на всеки отделен компонент да не доведе до катастрофално събитие. Освен това, нервните, съдовите и гръбначните структури трябва да бъдат защитени и да се поддържа стабилност на гръбначния стълб в случай на злополука или неочаквано натоварване.
Текущи протезни устройства
Протезните дискове са конструирани въз основа на използването на едно от следните основни свойства: хидравлични, еластични, механични и композитни.
PDN протезен дисков нуклеус
Хидрогеловите дискови заместители имат преди всичко хидравлични свойства. Хидрогелните протези се използват за заместване на ядрото, като запазват фиброзата на анула. Едно потенциално предимство е, че такава протеза може да има възможност за перкутанно поставяне. PDN имплантатът е ядрена заместител, която се състои от хидрогелна сърцевина, затворена в тъкано полиетиленово яке (Raymedica, Inc., Bloomington, MN) (Фигура 1) (46, 47)
|
| PDN протезен дисков нуклеус |
Хидрогелната сърцевина във формата на пелети се компресира и дехидратира, за да се сведе до минимум размерът й преди поставянето. След имплантацията хидрогелът веднага започва да абсорбира течност и да се разширява. Плътно изтъканият свръхсилен полиетилен с молекулно тегло (UHMWPE) позволява на течността да преминава към хидрогела. Тази гъвкава, но нееластична обвивка позволява на хидрогеловото ядро да се деформира и реформира в отговор на промените в силите на натиск, но все пак ограничава хоризонталното и вертикалното разширение при хидратация. Въпреки че повечето хидратация се осъществява през първите 24 часа след имплантацията, са необходими приблизително 4-5 дни, за да достигне максималното разширяване на хидрогела. Поставянето на два PDN импланта в дисковото пространство осигурява повдигането, необходимо за възстановяване и поддържане на височината на дисковото пространство. Това устройство е обстойно оценено с механични и ин витро тестове и резултатите са добри (46, 47). Schönmayr et al. съобщават за 10 пациенти, лекувани с PDN с последващо проследяване минимум 2 години (47). Значително подобрение се наблюдава както в оценките на Prolo, така и в Oswestry, като сегментното движение се запазва. Като цяло се счита, че 8 пациенти имат отличен резултат. Миграция на имплантата се наблюдава при 3 пациенти, но само 1 изисква повторна операция. Един пациент, професионален голф, реагира благоприятно в продължение на 4 месеца, докато болката му се върне. Беше забелязал дегенерация на фасетите си и болката му беше облекчена чрез фасетни инжекции. Той премина през процедура за сливане и оттогава се справи добре. Устройствата са поставени главно по заден маршрут. Bertagnoli наскоро съобщи, че поставя PDN по антеролатерален транспсоатичен път (48). PDN се подлага на клинична оценка в Европа, Южна Африка и САЩ.
Acroflex Disc
Две еластични дискови протези са протезата Acroflex, предложена от Steffee, и термопластичният композит на Lee (49, 50). Първият диск на Acroflex се състоеше от полиолефинова гумена сърцевина на основата на хексен, вулканизирана до две титаниеви крайни плочи. Крайните плочи имаха 7 мм стълбове за незабавно фиксиране и бяха покрити със спечени 250 микрони титанови топчета на всяка повърхност, за да осигурят увеличена повърхностна площ за костено врастване и сцепление на каучука. Дискът е произведен в няколко размера и е подложен на обширни тестове за умора преди имплантацията. Само 6 пациенти са били имплантирани преди спирането на клиничното изпитване поради доклад, че 2-меркаптобензотиазол, химикал, използван в процеса на вулканизация на каучуковата сърцевина, вероятно е канцерогенен при плъхове (51). 6-те пациенти са оценени след минимум 3 години, по това време резултатите са оценени както следва: 2 отлични, 1 добър, 1 справедлив и 2 лоши (49). Една от протезите при пациент с лош резултат разви сълза в гумата на кръстовището на вулканизация. Второто поколение Acroflex-100 се състои от силиконова еластомерна сърцевина HP-100, свързана към две титаниеви крайни плочи (DePuy Acromed, Raynham, MA) (Фигура 2).
|
| Acroflex Disc |
През 1993 г. FDA одобри 13 допълнителни пациенти за имплантация (52). Резултатите от това проучване все още не са публикувани.
Лий и др. са публикували доклад за развитието на две различни дискови протези, създадени по начин, който да симулира анизотропните свойства на нормалния междупрешленния диск (50). Не съм запознат с нито една публикация, описваща имплантирането на тези устройства при хора.
Артикулиращи дискове
За лумбалния гръбначен стълб са разработени няколко артикулиращи шарнирни или шарнирни дискови протези. Hedman и Kostuik разработиха набор от шарнирно разположени пластини от кобалт-хром-молибден със наместена пружина (53). Тези устройства са тествани при овце. На 3 и 6 месеца след имплантацията не се наблюдава възпалителна реакция и нито една от протезите не мигрира. Два от трите 6-месечни имплантанти имат значителен костен растеж. Не е ясно дали движението е запазено през оперираните сегменти (45). Не съм запознат с нито една публикация, описваща имплантирането на тези устройства при хора.
Д-р Тиери Марнай от Франция разработи съчленяваща дискова протеза с полиетиленово ядро (Aesculap AG & Co. KG., Tuttlingen, Германия). Металните крайни плочи имат две вертикални крила, а повърхностите, които контактуват с крайните плочи, са плазмено напръскани с титан. Отчетени са добри до отлични резултати при по-голямата част от пациентите, получаващи този имплант (54).
Връзка SB Charité Disc
Най-широко имплантираният диск до момента е Link SB Charité диск (Waldemar Link GmbH & Co, Хамбург, Германия). Понастоящем повече от 2000 от тези лумбални междупрешленни протези са имплантирани по целия свят (55). Charité III се състои от двойно изпъкнал свръхвисокомолекулен полиетилен (UHMWPE). Около дистанционера има рентгеноконтрастен пръстен за локализация на рентгенови лъчи. Разделителите се предлагат в различни размери. Този основен дистанциращ интерфейс с две отделни крайни плочи. Крайните плочи са изработени от леена сплав кобалт-хром-молибден, всяка с три вентрални и дорзални зъби. Крайните плочи са покрити с титан и хидроксиапатит за насърчаване на костното свързване (Фигура 3).

CHARITÉ Изкуствен диск (DePuy Spine, Inc.)
С любезното съдействие на DePuy Spine, Inc.
Администрацията по храните и лекарствата (FDA) одобри изкуствения диск CHARITÉ (DePuy Spine, Inc. от Raynham, MA) за използване при лечение на болка, свързана с дегенеративно заболяване на диска. Устройството е одобрено за използване на едно ниво в лумбалния гръбначен стълб (от L4-S1) за пациенти, които не са имали облекчение от болки в долната част на гърба след поне шест месеца нехирургично лечение.
Въпреки че има голяма загриженост по отношение на износването на остатъци в тазобедрените протези, в които UHMWPE се съчленява с метал, изглежда, това не се среща в Charité III (55). Тази протеза е имплантирана при над хиляда европейски пациенти със сравнително добри резултати. През 1994 г. Griffith et al. отчита резултатите при 93 пациенти с едногодишно проследяване (56). Отбелязани са значителни подобрения в болката, разстоянието пеша и подвижността. 6, 5% от пациентите са имали повреда на устройството, дислокация или миграция. Имаше 3 деформации на пръстена и 3 пациенти се нуждаеха от повторна операция. Lemaire et al. описва резултатите от имплантацията на диска SB Charité III при 105 пациенти със средно проследяване от 51 месеца (57). Няма изместване на нито един от имплантите, но 3 се заселиха. Неуспехите се смятаха за второстепенни спрямо фасетната болка. Дейвид описа кохорта от 85 пациенти, прегледани след минимум поне 5 години след имплантирането на протезата Charité (58). 97% от пациентите са били на разположение за проследяване. 68% имат добри или по-добри резултати. 14 пациенти съобщават резултата като лош. Единадесет от тези пациенти са подложени на вторична артродеза на протезно ниво. Въпреки притесненията на много други изследователи, интересно е да се отбележи, че Дейвид е лекувал 20 пациенти със спондилолистеза или ретролистеза с резултат, идентичен с този на цялата група. Клиничните изпитвания, използващи протезата Charité III, продължават в Европа, САЩ, Аржентина, Китай, Корея и Австралия.
Bristol Disc
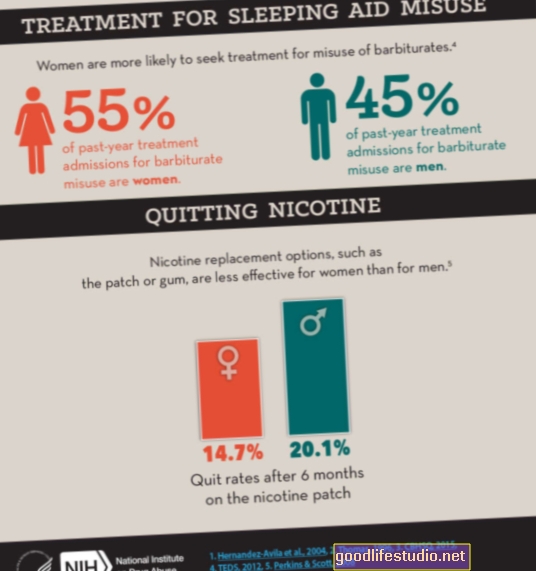
Има няколко съобщения за резултати от протеза на цервикалния диск, която първоначално е разработена в Бристол, Англия. Това устройство е проектирано от Cummins (59). Оригиналният дизайн е модифициран. Второто поколение на диска Cummins е устройство с топка и гнездо, изработено от неръждаема стомана. Той е закрепен към телата на прешлените с винтове. Cummins et al. описани 20 пациенти, които са били проследявани средно за 2.4 години. Пациентите с радикулопатия се подобриха, а тези с миелопатия или се подобриха, или бяха стабилизирани. От тази група само 3 са изпитали продължителна аксиална болка. Два винта се счупиха и имаше два частични обратни винта. Те не изискват премахване на импланта. Една фуга беше отстранена, защото беше "разхлабена". Отказът се дължи на производствена грешка. По време на отстраняването, ставата е била плътно затворена в костта и е била покрита от гладък белег отпред. Подробно изследване показа, че прилепването на топката и гнездото е асиметрично. Важно е да се отбележи, че околните тъкани не съдържаха значителни остатъци от износване. Движението на ставите се запазва при всички, освен при 2 пациенти (Фигура 4).
|
| "Bristol Disc; a. Латерална цервикална рентгенова снимка в разширение; b. Странична шийна рентгенова снимка във флексия" |
И двамата пациенти имаха импланти на ниво С6-7, които бяха толкова големи, че фасетите бяха напълно разделени. Това несъответствие в размерите се смяташе за причината, поради която движението не се поддържа. Затихването не е имало. Понастоящем тази дискова протеза се оценява в допълнителни клинични проучвания в Европа и Австралия.
Bryan протеза на цервикалния диск
Системата на маточните дискове Bryan (Spinal Dynamics Corporation, Сиатъл) е проектирана на базата на собствено, ядро с ниско триене, устойчиво на износване, еластично ядро. Това ядро е разположено между и артикулира с анатомично оформени титаниеви пластини (черупки), които са монтирани към крайните плочи на тялото на прешлените (фигура 5).
|
| "Bryan протеза на цервикалния диск" |
Черупките са покрити с грубо порьозно покритие. Гъвкава мембрана, която заобикаля артикулацията, образува запечатано пространство, съдържащо смазка, за да намали триенето и да предотврати миграцията на всякакви износващи се остатъци. Освен това служи за предотвратяване на проникването на съединителната тъкан. Имплантатът позволява нормален обхват на движение при огъване / разширение, странично огъване, аксиално въртене и превод. Имплантатът се произвежда в пет размера с диаметър от 14 мм до 18 мм. Първоначалният клиничен опит с протезата на Bryan Total на цервикалния диск е обещаващ (Jan Goffin, лична комуникация, март 2000 г.). 52 апарата са имплантирани на 51 пациенти от 8 хирурзи в 6 центъра в Белгия, Франция, Швеция, Германия и Италия. Нямаше сериозни оперативни или следоперативни усложнения. Двадесет и шест от пациентите са проследявани в продължение на 6 месеца и са налични пълни клинични и рентгенографски данни за 23 пациенти. 92% от пациентите бяха класифицирани като добри или добри резултати при последващо проследяване. Движението на гъвкавост / удължаване се запазва при всички пациенти и не се наблюдава значително утаяване или миграция на устройствата.
заключение
Замяната на гръбначния диск е не само възможна, но е вълнуваща област на клиничното изследване, която има потенциал да революционизира лечението на гръбначната дегенерация. Разработката на протезен диск представлява огромни предизвикателства, но резултатите от първоначалните усилия са обещаващи. Бъдещето на тази област и на нашите пациенти е светло.
Препратки
- Rothman RH, Simeone FA, Bernini PM. Болест на лумбалните дискове. В: Rothman RH, Simeone FA, eds. Гръбначният стълб. 2-ро изд. Филаделфия: WB Saunders, 1982: 508-645.
- Weinstein JN, изд. Клинична ефикасност и резултат от диагнозата и лечението на болки в долната част на гърба. Ню Йорк: Raven Press, 1992.
- Pearce RH, Grimmer BJ, Adams ME. Дегенерация и химически състав на човешкия лумбален междупрешленния диск. J Orthop Res 1987; 5: 198-205.
- Kirkaldy-Willis WH, Wedge JH, Yong-Hing K, Reilly J. Патология и патогенеза на спондилоза и стеноза. Гръбначен стълб 1978; 3: 319-328.
- Crock HV. Вътрешно разрушаване на диска: предизвикателство за пролапс на диска след 50 години. Гръбначен стълб 1986; 11: 650-653.
- Kääpä E, Holm S, Han X, Takala T, Kovanen V, Vanharanta H. Collagens в ранения свински междупрешленния диск. J Orthop Res 1994; 12: 93-102.
- Вайнщайн PR. Анатомия на лумбалния гръбначен стълб. В: Hardy RW, изд. Болест на лумбалните дискове. New York: Raven Press, 1982: 5-15.
- Keller TS, Hansson TH, Abram AC, Spengler DM, Panjabi MM. Регионални изменения в компресионните свойства на лумбалните прешлени трабекули. Ефекти от дигенерация на диска. Гръбначен стълб 1989; 14: 1012-1019.
- Vernon-Roberts B, Pirie CJ. Дегенеративни промени в междупрешленните дискове на лумбалния гръбначен стълб и техните последствия. Ревматол Рехабит 1977; 16: 13-21.
- Macnab I. Тяговата шпора: показател за сегментална нестабилност. J Bone Joint Surg 1971; 53A: 663-670.
- Pennal GF, Conn GS, McDonald G, Dale G, Garside H. Проучвания за движение на лумбалния гръбначен стълб: предварителен доклад. J Bone Joint Surg 1972; 54B: 442-452.
- LaRocca H. Неуспешна лумбална хирургия: принципи на управление. В: Weinstein JN, Wiesel SW, eds. Лумбалния гръбначен стълб. Филаделфия: WB Saunders, 1990: 872-881.
- Crawshaw C, Frazer AM, Merriam WF, Mulholland RC, Webb JK. Сравнение на хирургията и хемонуклеозата при лечението на ишиас: пропсективен рандомизиран опит. Гръбначен стълб 1984; 9: 195-198.
- Hanley EN, Shapiro DE. Развитието на болка в долната част на гърба след изрязване на лумбален диск. J Bone Joint Surg 1989; 71A: 719-721.
- Nordby EJ. Сравнение на дискектомия и хемонуклеолиза. Clin Orthop 1985; 200: 279-283.
- Hutter CG. Спинална стеноза и задна лумбална интертердия. Clin Orthop 1985; 193: 103-114.
- Hsu KY, Zucherman J, White A, Reynolds J, Goldwaite N. Влошаване на сегментите на движение в съседство с фузиите на лумбалния гръбначен стълб. Транзакции на Северноамериканското общество на гръбначния стълб, 1988 г.
- Vaughan PA, Malcolm BW, Maistrelli GL. Резултати от отделяне на диск L4-L5 самостоятелно спрямо ексцизия и сливане на дискове. Гръбначен стълб 1988; 13: 690-695.
- Dunlop RB, Adams MA, Hutton WC. Дисково пространство се стеснява и лумбалните фасетни стави. J Bone Joint Surg 1984; 66B: 706-710.
- Gotfried Y, Bradford DS, Oegema TR Jr. Facet ставни промени след индуцирано от хемонуклеолиза дисково пространство. Гръбначен стълб 1986; 11: 944-950.
- Schneck CD. Анатомията на лумбалната спондилоза. Clin Orthop 1985; 193: 20-37.
- Goel VK, Goyal S, Clark C, Nishiyama K, Nye T. Kinematics на целия лумбален гръбначен стълб: ефект на дискектомия. Гръбначен стълб 1985; 10: 543-554.
- Goel VK, Nishiyama K, Weinstein JN, Liu YK. Механични свойства на лумбалните спинални сегменти на движение, засегнати от частично отстраняване на диска. Гръбначен стълб 1986; 11: 1008-1012.
- Tibrewal SB, Pearcy MJ, Portek I, Spivey J. Проспективно проучване на лумбалните гръбначни движения преди и след дисектомия с помощта на бипланарна рентгенография: корелация на клинични и рентгенографски находки. Гръбначен стълб 1985; 10: 455-460.
- Стоукс IAF, Wilder DG, Frymoyer JW, Pope MH. Оценка на пациенти с болки в долната част на гърба чрез бипланарно рентгенографско измерване на междупрешленното движение. Гръбначен стълб 1981; 6: 233-240.
- Cloward RB. Предният подход за отстраняване на разкъсани цервикални дискове. J Neurosurg 1958; 15: 602-617.
- Cloward RB. Лечение на остри фрактури и фрактури - дислокации на шийния отдел на гръбначния стълб чрез прешлен на тялото. J Neurosurg 1961; 18: 201? 209.
- Smith GW, Robinson RA. Лечението на някои цервикално-гръбначни смущения чрез предно отстраняване на междупрешленния диск и сливане на интертеди. J Bone Joint Surg 1958; 40A: 607-624.
- Рутков ИМ. Ортопедични операции в Съединените щати от 1979 до 1983 г. J Bone Joint Surg 1986; 68A: 716-719.
- Бял АА, Panjabi MM. Клинична биомеханика на гръбначния стълб. 2-ро изд. Филаделфия: JB Lippincott, 1990.
- Watkins RG. Резултати от сливане на предното интертердио. В: White AH, Rothman RH, Ray CD, eds. Хирургия на лумбалния гръбначен стълб: техники и усложнения. Сейнт Луис: CV Мосби, 1987: 408-432.
- Zucherman JF, Selby D, DeLong WB. Неуспешно сливане на задното лумбално интертердио. В: White AH, Rothman RH, Ray CD, eds. Хирургия на лумбалния гръбначен стълб: техники и усложнения. Сейнт Луис: CV Мосби, 1987: 296-305.
- Yuan HA, Garfin SR, Dickman CA, Mardjetko SM. Историческо кохортно проучване на фиксирането на винтовите части на гръдния кош, лумбалната и сакралната част на гръбначния стълб. Гръбначен стълб 1994; 19 (Suppl 20): 2279S-2296S.
- Ray CD. Резбовани титаниеви клетки за синтезиране на дървен материал. Гръбначен стълб 1997; 22: 667-680.
- Kuslich SD, Ulstrom CL, Griffith SL, Ahern JW, Dowdle JD. Методът на Баби и Куслич за сливане на лумбалните интермедии. История, техники и 2-годишни последващи резултати от перспективно многоцентрово проучване в Съединените щати. Гръбначен стълб 1998; 23: 1267-1279.
- Лий CK. Ускорена дегенерация на сегмента в съседство с лумбален синтез. Гръбначен стълб 1988; 13: 375-377.
- Frymoyer JW, Hanley EN Jr, Howe J, Kuhlmann D, Matteri RE. Сравнение на рентгенографски находки при пациенти с синтез и нефузионни пациенти 10 или повече години след операция на лумбалните дискове. Гръбнак 1979; 4: 435-440.
- Lehman TR, Spratt KF, Tozzi JE, et al. Дългосрочно проследяване на пациенти с долна лумбална част. Гръбначен стълб 1987; 12: 97-104.
- Андерсън CE. Спондилошизис след сливане на гръбначния стълб. J Bone Joint Surg 1956; 38A: 1142-1146.
- Харис RI, Wiley JJ. Придобита спондилолиза като продължение на сливането на гръбначния стълб. J Bone Joint Surg 1963; 45A: 1159-1170.
- Leong JCY, Chun SY, Grange WJ, Fang D. Дългосрочни резултати от пролапс на лумбалните междупрешленни дискове. Гръбначен стълб 1983; 8: 793-799.
- Charnley J. Общо заместване на тазобедрената става. JAMA 1974; 230: 1025-1028.
- Nachemson AL. Предизвикателство на изкуствения диск. В: Weinstein JN, изд. Клинична ефикасност и резултат от диагнозата и лечението на болки в долната част на гърба. Ню Йорк: Raven Press, 1992.
- Fernstrom U. Артропластика с интеркорпорална ендопротеза в дискова херния и при болезнен диск. Acta Chir Scand (Suppl) 1966; 357: 154-159.
- Kostuik JP. Подмяна на междупрешленните дискове. В: Bridwell KH, DeWald RL, eds. Учебникът по гръбначна хирургия. 2-ро изд. Филаделфия: Lippincott-Raven, 1997: 2257-2266.
- Ray CD, Schönmayr R, Kavanagh SA, Assell R. Импланти на ядро на протезни дискове. Riv Neuroradiol 1999; 12 (Suppl 1): 157-162.
- Schönmayr R, Busch C, Lotz C, Lotz-Metz G. Имплантати на ядро на протезни дискове: проучване на възможностите на Висбаден. 2 години проследяване при десет пациенти. Riv Neuroradiol 1999; 12 (Suppl 1): 163-170.
- Bertagnoli R. Преден мини-отворен подход за протезиране на ядрото: нова техника за прилагане на PDN. Представена на 13-тата годишна среща на Международното дружество за интрадискална терапия. 8-10 юни 2000 г. Williamsburg, VA.
- Enker P, Steffee A, Mcmillan C, Keppler L, Biscup R, Miller S. Подмяна на изкуствен диск. Предварителен доклад с последващо проследяване от 3 години. Гръбначен стълб 1993; 18: 1061-1070.
- Lee CK, Langrana NA, Parsons JR, Zimmerman MC. Развитие на протезен междупрешленния диск. Гръбначен стълб 1991; 16 (Suppl 6): S253-S255.
- Deiter MP. Токсикологични и карциногенезни проучвания на 2-меркаптобензотиазол при F344 / n плъхове и B6C3F мишки. NIH Pub. № 88-8, Национална програма по токсикология, Технически доклад серия № 322. Вашингтон: DC, Министерство на здравеопазването и човешките услуги на САЩ, 1988.
- Enker P, Steffee AD. Обща подмяна на дискове. В: Bridwell KH, DeWald RL, eds. Учебникът по гръбначна хирургия. 2-ро изд. Филаделфия: Lippincott-Raven, 1997: 2275-2288.
- Hedman TP, Kostuik JP, Fernie GR, Hellier WG. Дизайн на протеза на междупрешленните дискове. Гръбначен стълб 1991; 16 (Suppl 6): S256-S260.
- Marnay T. L'arthroplastie intervertébrale lombaire. Med Orthop 1991; 25: 48-55.
- Link HD. LINK SB Charité III междупрешленните динамични дискови дистанционери. Rachis Revue de Pathologie Vertebrale 1999; 11.
- Griffith SL, Shelokov AP, Büttner-Janz K, LeMaire JP, Zeegers WS. Многоцентрово ретроспективно проучване на клиничните резултати на междуребрената протеза LINK® SB Charité. Първоначалният европейски опит. Spine 1994;19:1842-1849.
- Lemaire JP, Skalli W, Lavaste F, et al. Intervertebral disc prosthesis. Results and prospects for the year 2000. Clin Orthop 1997;337:64-76.
- Дейвид TH. Протези на лумбалните дискове: проучване на 85 пациенти, прегледани след минимален период на проследяване от пет години. Rachis Revue de Pathologie Vertebrale 1999;11(No. 4-5).
- Cummins BH, Robertson JT, Gill SG. Хирургичен опит с имплантирана изкуствена цервикална става. J Neurosurg 1998;88:943-948.